Las causas más comunes de dolor lumbar son las enfermedades de la columna, principalmente degenerativas-distróficas (osteocondrosis, espondilosis deformante) y sobreesfuerzo de los músculos de la espalda. Además, varias enfermedades de la cavidad abdominal y la pelvis pequeña, incluidos los tumores, pueden causar los mismos síntomas que una hernia de disco, comprimiendo la raíz espinal.
No es casualidad que estos pacientes recurran no solo a neurólogos, sino también a ginecólogos, ortopedistas, urólogos y, sobre todo, por supuesto, a médicos de distrito o de familia.
Etiología y patogenia del dolor lumbar.
Según los conceptos modernos, las causas más comunes de dolor lumbar son:
- cambios patológicos en la columna, principalmente degenerativos-distróficos;
- cambios patológicos en los músculos, con mayor frecuencia síndrome miofascial;
- cambios patológicos en los órganos abdominales;
- Enfermedades del sistema nervioso.
Los factores de riesgo del dolor lumbar son:
- actividad física intensa;
- postura de trabajo incómoda;
- lesión;
- enfriamiento, corrientes de aire;
- abuso de alcohol;
- depresión y estrés;
- enfermedades profesionales asociadas con la exposición a altas temperaturas (en particular, en tiendas calientes), energía de radiación, con fluctuaciones bruscas de temperatura, vibración.
Entre las causas vertebrales del dolor lumbar se encuentran:
- isquemia de la raíz (síndrome radicular discogénico, radiculopatía discogénica), resultante de la compresión de la raíz por una hernia de disco;
- Síndromes de los músculos reflejos, que pueden ser causados por cambios degenerativos-distróficos en la columna.
Varios trastornos funcionales de la columna lumbar pueden desempeñar un cierto papel en la aparición de dolor de espalda, cuando aparecen bloques de articulaciones intervertebrales debido a una postura incorrecta y su movilidad se ve afectada. En las articulaciones ubicadas por encima y por debajo del bloqueo, se desarrolla una hipermovilidad compensadora que conduce a un espasmo muscular.
Signos de compresión aguda del canal espinal.
- entumecimiento de la región perineal, debilidad y entumecimiento de las piernas;
- retraso en la micción y evacuaciones intestinales;
- con la compresión de la médula espinal, se observa una disminución del dolor, alternando con una sensación de entumecimiento en la cintura pélvica y las extremidades.
El dolor lumbar en la infancia y la adolescencia suele ser causado por anomalías en el desarrollo de la columna. El no crecimiento excesivo de los arcos de las vértebras (espina bífida) ocurre en el 20% de los adultos. El examen revela hiperpigmentación, marcas de nacimiento, múltiples cicatrices e hiperqueratosis de la piel en la región lumbar. A veces hay incontinencia urinaria, trastornos tróficos, debilidad en las piernas.
El dolor lumbar puede ser causado por lumbarización (transición de la vértebra S1 en relación con la columna lumbar) y sacralización (unión de la vértebra L5 al sacro). Estas anomalías se forman debido a las características individuales del desarrollo de los procesos transversales de las vértebras.
Formas nosológicas
Casi todos los pacientes se quejan de dolor de espalda. La enfermedad se manifiesta principalmente por la inflamación de las articulaciones sedentarias (articulaciones intervertebrales, costovertebrales, lumbosacras) y ligamentos de la columna. Poco a poco, la osificación se desarrolla en ellos, la columna pierde su elasticidad y movilidad funcional, se vuelve como una vara de bambú, frágil, se lesiona fácilmente. En la etapa de manifestaciones clínicas pronunciadas de la enfermedad, la movilidad del tórax durante la respiración y, como consecuencia, la capacidad vital de los pulmones disminuyen significativamente, lo que contribuye al desarrollo de una serie de enfermedades pulmonares.
Tumores de columna
Distinga entre tumores benignos y malignos, que se originan principalmente en la columna y metastásicos. Los tumores benignos de la columna (osteocondroma, condroma, hemangioma) a veces son clínicamente asintomáticos. Con el hemangioma, puede ocurrir una fractura de columna incluso con pequeñas influencias externas (fractura patológica).
Los tumores malignos, predominantemente metastásicos, se originan en la próstata, el útero, la mama, los pulmones, las glándulas suprarrenales y otros órganos. El dolor en este caso es mucho más frecuente que en los tumores benignos, generalmente persistente, doloroso, agravado por el menor movimiento, privando a los pacientes del descanso y el sueño. Caracterizado por un deterioro progresivo de la condición, un aumento del agotamiento general, cambios pronunciados en la sangre. De gran importancia para el diagnóstico son la radiografía, la tomografía computarizada, la resonancia magnética.
Osteoporosis
La principal causa de la enfermedad es una disminución en la función de las glándulas endocrinas debido a una enfermedad independiente o en el contexto del envejecimiento general del cuerpo. La osteoporosis puede desarrollarse en pacientes que toman hormonas durante mucho tiempo, clorpromazina, medicamentos contra la tuberculosis, tetraciclina. Los trastornos radiculares que acompañan al dolor de espalda surgen de la deformación del agujero intervertebral y espinal (mielopatía), debido a la compresión de la arteria radiculomedular o una fractura vertebral, incluso después de lesiones menores.
Síndrome miofascial
El síndrome miofascial es la principal causa de dolor de espalda. Puede ocurrir como resultado de un esfuerzo excesivo (durante un esfuerzo físico intenso), estiramientos excesivos y contusiones musculares, postura no fisiológica durante el trabajo, reacciones al estrés emocional, acortamiento de una pierna e incluso pies planos.
El síndrome miofascial se caracteriza por la presencia de las llamadas zonas "gatillo" (puntos gatillo), la presión sobre la que causa dolor, que a menudo se irradia a las áreas vecinas. Además del síndrome de dolor miofascial, las enfermedades inflamatorias de los músculos, la miositis también pueden causar dolor.
El dolor lumbar se presenta a menudo con enfermedades de los órganos internos: úlcera gástrica y úlcera duodenal, pancreatitis, colecistitis, urolitiasis, etc. Pueden ser pronunciados e imitar el cuadro de lumbago o radiculitis lumbosacra discogénica. Sin embargo, también existen claras diferencias, por lo que es posible diferenciar el dolor reflejado de los derivados de enfermedades del sistema nervioso periférico, que se debe a los síntomas de la enfermedad de base.
Síntomas clínicos del dolor lumbar
Con mayor frecuencia, el dolor lumbar se presenta entre los 25 y los 44 años. Distinga entre dolor agudo, que dura, por regla general, de 2 a 3 semanas y, a veces, hasta 2 meses. Y crónico, más de 2 meses.
Los síndromes radiculares por compresión (radiculopatía discogénica) se caracterizan por un inicio repentino, a menudo después de levantar objetos pesados, movimientos bruscos, hipotermia. Los síntomas dependen de la ubicación de la lesión. En el corazón del síndrome está la compresión de la raíz por una hernia de disco, que se produce como resultado de procesos distróficos, que se ven facilitados por cargas estáticas y dinámicas, trastornos hormonales, traumatismos (incluida la microtraumatización de la columna). Muy a menudo, el proceso patológico involucra áreas de las raíces espinales desde la duramadre hasta el agujero intervertebral. Además de la hernia de disco, los crecimientos óseos, los cambios cicatriciales en el tejido epidural y el ligamento amarillo hipertrofiado pueden estar involucrados en traumatismos de la raíz.
Las raíces lumbares superiores (L1, L2, L3) rara vez sufren: no representan más del 3% de todos los síndromes radiculares lumbares. Con el doble de frecuencia, la raíz L4 se ve afectada (6%), lo que causa un cuadro clínico característico: dolor leve a lo largo de la superficie interna, inferior y frontal del muslo, la superficie medial de la parte inferior de la pierna, parestesia (sensación de entumecimiento, ardor, se arrastran) en esta área; leve debilidad de los cuádriceps. Los reflejos de la rodilla persisten y, a veces, incluso aumentan. La raíz L5 es la más afectada (46%). El dolor se localiza en las regiones lumbar y glútea, a lo largo de la superficie externa del muslo, la superficie antero-externa de la parte inferior de la pierna hasta el pie y los dedos III-V. A menudo se acompaña de una disminución de la sensibilidad de la piel de la superficie anterior-externa de la pierna y de la fuerza en el extensor de los dedos III-V. Es difícil para el paciente pararse sobre el talón. Con la radiculopatía a largo plazo, se desarrolla hipotrofia del músculo tibial anterior y la raíz S1 a menudo se ve afectada (45%). En este caso, el dolor en la parte inferior de la espalda se irradia a lo largo de la superficie exterior-posterior del muslo, la superficie exterior de la parte inferior de la pierna y el pie. El examen a menudo revela hipoagesia de la superficie posterior-externa de la pierna, una disminución de la fuerza del músculo tríceps y flexores de los dedos de los pies. Es difícil para estos pacientes ponerse de puntillas. Hay una disminución o pérdida del reflejo de Aquiles.
Síndrome del reflejo lumbar vertebral
Puede ser agudo y crónico. El dolor lumbar agudo (LBP) (lumbago, "lumbago") ocurre en minutos u horas, a menudo repentinamente debido a movimientos incómodos. Un dolor punzante y punzante (como una descarga eléctrica) se localiza en toda la espalda baja, a veces se irradia a la región ilíaca y las nalgas, aumenta bruscamente al toser, estornudar, disminuye en la posición supina, especialmente si el paciente encuentra una posición cómoda. El movimiento en la columna lumbar es limitado, los músculos lumbares están tensos, el síntoma de Lasegue es causado, a menudo bilateral. Así, el paciente se acuesta boca arriba con las piernas extendidas. El médico flexiona simultáneamente la pierna afectada en las articulaciones de la rodilla y la cadera. Esto no causa dolor, porque en esta posición de la pierna, el nervio enfermo está relajado. Entonces el médico, dejando la pierna doblada en la articulación cadera-cadera, comienza a flexionarla en la rodilla, provocando tensión en el nervio ciático, lo que produce un dolor intenso. La lumbodinia aguda suele durar 5-6 días, a veces menos. El primer ataque termina más rápido que los siguientes. Los ataques recurrentes de lumbago tienden a convertirse en PB crónico.
Dolor de espalda atípico
Se distinguen una serie de síntomas clínicos que son atípicos para el dolor de espalda causado por cambios degenerativos-distróficos en la columna o síndrome miofascial. Estos signos incluyen:
- la aparición de dolor en la infancia y la adolescencia;
- lesión en la espalda poco antes del inicio del dolor lumbar;
- dolor de espalda acompañado de fiebre o signos de intoxicación;
- columna vertebral;
- recto, vagina, ambas piernas, dolor en la cintura;
- la conexión del dolor lumbar con la alimentación, la defecación, el coito, la micción;
- patología necológica (amenorrea, dismenorrea, flujo vaginal), que apareció en el contexto del dolor de espalda;
- aumento del dolor en la zona lumbar en posición horizontal y disminución en posición vertical (síntoma de Razdolsky, característico del proceso tumoral en la columna);
- dolor en constante aumento durante una o dos semanas;
- extremidades y la aparición de reflejos patológicos.
Métodos de encuesta
- examen externo y palpación de la región lumbar, detección de escoliosis, tensión muscular, dolor y puntos gatillo;
- determinación del rango de movimiento en la columna lumbar, áreas de desgaste muscular;
- investigación del estado neurológico; determinación de síntomas de tensión (Lassegh, Wasserman, Neri). [Estudio del síntoma de Wasserman: la flexión de la rodilla en un paciente en decúbito prono provoca dolor en la cadera. Estudio del síntoma de Neri: una inclinación brusca de la cabeza hacia el pecho de un paciente acostado boca arriba con las piernas rectas, causa dolor agudo en la zona lumbar ya lo largo del nervio ciático. ];
- estudio del estado de sensibilidad, esfera refleja, tono muscular, trastornos autonómicos (hinchazón, cambios de color, temperatura y humedad de la piel);
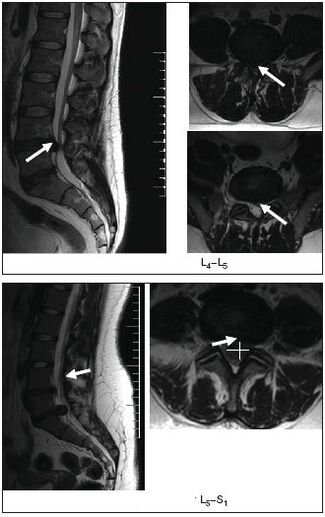
- radiografía, imágenes por resonancia magnética o computarizada de la columna vertebral.
La resonancia magnética es especialmente informativa.
- examen de ultrasonido de los órganos pélvicos;
- examen ginecológico;
- si es necesario, se realizan estudios adicionales: líquido cefalorraquídeo, sangre y orina, sigmoidoscopia, colonoscopia, gastroscopia, etc.
Tratamiento
Dolor lumbar agudo o exacerbación de síndromes vertebrales o miofasciales
Trato indiferenciado. Modo de motor suave. Con dolor severo en los primeros días, reposo en cama y luego caminar con muletas para aliviar la columna. La cama debe ser firme, se debe colocar una tabla de madera debajo del colchón. Para calentar se recomienda un chal de lana, una almohadilla térmica eléctrica, bolsas de arena caliente o sal. Los ungüentos tienen un efecto beneficioso: finalgon, tiger, capsin, diclofenac, etc. , así como yesos de mostaza, yeso de pimienta. Se recomienda irradiación ultravioleta en dosis eritemales, sanguijuelas (teniendo en cuenta posibles contraindicaciones), irrigación de la zona dolorida con cloruro de etilo.
El efecto anestésico lo proporcionan los procedimientos eléctricos: electroanalgesia percutánea, corrientes moduladas sinusoidales, corrientes diadinámicas, electroforesis con novocaína, etc. El uso de la reflexología (acupuntura, láser, moxibustión) es eficaz; bloqueo de novocaína, masaje de presión de los puntos gatillo.
La terapia con medicamentos incluye analgésicos, AINE; tranquilizantes y / o antidepresivos; medicamentos que reducen la tensión muscular (relajantes musculares). En caso de hipotensión arterial, la tizanidina debe prescribirse con mucha precaución debido a su efecto hipotensor. Si se sospecha hinchazón de las raíces espinales, se prescriben diuréticos.
Los principales analgésicos son los AINE, que los pacientes suelen utilizar de forma incontrolable cuando el dolor se intensifica o reaparece. Cabe señalar que el uso prolongado de AINE y analgésicos aumenta el riesgo de complicaciones de este tipo de terapia. Actualmente, existe una gran selección de AINE. Para los pacientes que sufren de dolor en la columna, en términos de disponibilidad, eficacia y menor probabilidad de efectos secundarios (hemorragia gastrointestinal, dispepsia), es preferible el diclofenaco 100-150 mg / día a los fármacos "no selectivos". dentro, por vía intramuscular, rectal, tópica, ibuprofeno y ketoprofeno dentro de 200 mg y tópicamente, y de "selectivo" - meloxicam dentro de 7. 5-15 mg / día, nimesulida dentro de 200 mg / día.
En el tratamiento de los AINE, pueden producirse efectos secundarios: náuseas, vómitos, pérdida de apetito, dolor en la región epigástrica. Posible acción ulcerogénica. En algunos casos, puede haber ulceración y sangrado en el tracto gastrointestinal. Además, se notan dolores de cabeza, mareos, somnolencia, reacciones alérgicas (erupción cutánea, etc. ). El tratamiento está contraindicado en procesos ulcerativos en el tracto gastrointestinal, embarazo y lactancia. Para prevenir y reducir los síntomas dispépticos, se recomienda tomar AINE durante o después de las comidas y beber leche. Además, la ingesta de AINE con aumento del dolor junto con otros fármacos que el paciente toma para tratar enfermedades concomitantes, conduce, como se observa con el tratamiento a largo plazo de muchas enfermedades crónicas, a una disminución de la adherencia al tratamiento y, como consecuencia, a una disminución de la adherencia al tratamiento. eficacia insuficiente de la terapia.
Por lo tanto, los métodos modernos de tratamiento conservador incluyen el uso obligatorio de medicamentos que tienen un efecto condroprotector, condroestimulante y tienen un mejor efecto terapéutico que los AINE. Estos requisitos se cumplen por completo con el medicamento Teraflex-Advance, que es una alternativa a los AINE para el síndrome de dolor leve a moderado. Una cápsula del medicamento Teraflex-Advance contiene 250 mg de sulfato de glucosamina, 200 mg de sulfato de condroitina y 100 mg de ibuprofeno . El condroitín sulfato y la glucosamina intervienen en la biosíntesis del tejido conectivo, ayudando a prevenir la destrucción del cartílago, estimulando la regeneración tisular. El ibuprofeno tiene efectos analgésicos, antiinflamatorios y antipiréticos. El mecanismo de acción se debe al bloqueo selectivo de la ciclooxigenasa (COX tipo 1 y tipo 2), la enzima principal del metabolismo del ácido araquidónico, que conduce a una disminución en la síntesis de prostaglandinas. La presencia de AINE en la preparación Teraflex-Advance ayuda a aumentar el rango de movimiento en las articulaciones y a reducir la rigidez matutina de las articulaciones y la columna. Cabe señalar que, según R. J. Tallarida et al. , La presencia de glucosamina e ibuprofeno en Teraflex-Advance aporta sinergismo con respecto al efecto analgésico de este último. Además, el efecto analgésico de la combinación de glucosamina / ibuprofeno lo proporciona 2, 4 veces la dosis de ibuprofeno.
Después de aliviar el dolor, es lógico cambiar a Teraflex, que contiene los ingredientes activos condroitina y glucosamina. Teraflex se toma 1 cápsula 3 veces al día. durante las primeras tres semanas y 1 cápsula 2 veces al día. en las próximas tres semanas.
En la inmensa mayoría de los pacientes, al tomar Teraflex, hay una tendencia positiva en forma de alivio del síndrome de dolor y disminución de los síntomas neurológicos. El fármaco es bien tolerado por los pacientes, no se han observado manifestaciones alérgicas. El uso de Teraflex en enfermedades degenerativas-distróficas de la columna es racional, especialmente en pacientes jóvenes, tanto en combinación con AINE como en monoterapia. En combinación con AINE, el efecto analgésico se produce 2 veces más rápido y la necesidad de dosis terapéuticas de AINE se reduce progresivamente.
En la práctica clínica, para las lesiones del sistema nervioso periférico, incluidas las asociadas con la osteocondrosis de la columna, se utilizan ampliamente las vitaminas B con efectos neurotrópicos. Tradicionalmente, se usa el método de administración alterna de vitaminas B1, B6 y B12, 1-2 ml. por vía intramuscular con alternancia diaria. El curso del tratamiento es de 2 a 4 semanas. Las desventajas de este método incluyen el uso de pequeñas dosis de medicamentos que reducen la efectividad del tratamiento y la necesidad de inyecciones frecuentes.
Para la radiculopatía discogénica, se utiliza la terapia de tracción: tracción (incluso bajo el agua) en un hospital neurológico. En caso de síndrome miofascial después del tratamiento local (bloqueo de novocaína, irrigación con cloruro de etilo, ungüentos anestésicos), se aplica una compresa caliente en los músculos durante varios minutos.
Dolor lumbar crónico de origen vertebrogénico o miogénico
En caso de hernia de disco, se recomienda:
- llevar un corsé rígido del tipo "cinturón de levantador de pesas";
- eliminación de movimientos e inclinaciones bruscas, limitación de la actividad física;
- ejercicios de fisioterapia para crear un corsé muscular y restaurar la movilidad muscular;
- masaje;
- bloqueo de novocaína;
- reflexología;
- fisioterapia: ultrasonido, terapia con láser, terapia de calor;
- terapia con vitaminas intramusculares (B1, B6, B12), multivitaminas con suplementos minerales;
- para el dolor paroxístico, se prescribe carbamazepina.
Tratamientos no farmacológicos
A pesar de la disponibilidad de medios efectivos de tratamiento conservador, la existencia de decenas de técnicas, algunos pacientes necesitan tratamiento quirúrgico.
Las indicaciones para el tratamiento quirúrgico se dividen en relativas y absolutas. Una indicación absoluta para el tratamiento quirúrgico es el desarrollo del síndrome caudal, la presencia de un disco herniado secuestrado, síndrome de dolor radicular pronunciado, que no disminuye, a pesar del tratamiento en curso. El desarrollo de la radiculomieloisquemia también requiere una intervención quirúrgica urgente, sin embargo, después de las primeras 12-24 horas, las indicaciones de la cirugía en tales casos se vuelven relativas, en primer lugar, debido a la formación de cambios irreversibles en las raíces, y en segundo lugar, porque en la mayoría de los casos En el curso de las medidas de tratamiento y rehabilitación, el proceso retrocede en aproximadamente 6 meses. Los mismos períodos de regresión se observan con operaciones retrasadas.
Las indicaciones relativas incluyen la ineficacia del tratamiento conservador, la ciática recurrente. La terapia conservadora en duración no debe exceder los 3 meses. y durar al menos 6 semanas. Se asume que el abordaje quirúrgico en caso de síndrome radicular agudo y la ineficacia del tratamiento conservador se justifica dentro de los primeros 3 meses. después del inicio del dolor para prevenir cambios patológicos crónicos en la raíz. Una indicación relativa son los casos de síndrome de dolor extremadamente pronunciado, cuando el componente del dolor cambia con un aumento del déficit neurológico.
A partir de procedimientos fisioterapéuticos, actualmente se utiliza ampliamente la electroforesis con la enzima proteolítica caripazim.
Se sabe que la fisioterapia y el masaje son partes integrales del tratamiento complejo de pacientes con lesiones espinales. La gimnasia terapéutica persigue los objetivos de fortalecimiento general del cuerpo, aumentar la eficiencia, mejorar la coordinación de movimientos, aumentar la aptitud. Al mismo tiempo, los ejercicios especiales están destinados a restaurar ciertas funciones motoras.






























